АДЕНОМА ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ
Расстановка ударений: АДЕНО`МА ПРЕДСТА`ТЕЛЬНОЙ ЖЕЛЕЗЫ`
АДЕНОМА ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ (adenoma prostatae; син.: аденома краниальной части предстательной железы, периуретральная аденома, узловатая или аденоматозная гиперплазия, аденоматозная дисгормональыая простатопатия) — доброкачественное новообразование сложной структуры, исходящее из краниальной части предстательной железы. Прежнее название — гипертрофия предстательной железы — не соответствует существу и морфологической картине процесса.
А. п. ж. — заболевание пожилого возраста. Оно наблюдается у мужчин старше 50 лет. Наибольшее число больных, по данным Л. И. Дунаевского, относится к возрастным группам 50—60 лет (24,7%) и 60—70 лет (52,2%). По данным Блюма и Рубрициуса (V. Blum, Н. Rubritius), А. п. ж. часто встречается в Индии, Египте, Северной Америке и Англии, а в Японии и Китае — крайне редко.
А. п. ж. нередко наблюдается у отца и у сыновей. Гюйони Леге (F. Guyon, F. Legueu) связывают частоту возникновения А. п. ж. у отцов и сыновей с фактором наследственного предрасположения. В генезе А. п. ж. имеет значение и род занятий. По данным Л. И. Дунаевского, почти 60% больных вели сидячий образ жизни.
Этиология и патогенез. Наибольшее признание получила эндокринная теория, или, правильнее, теория коррелятивной дисфункции половых желез. Еще Е. В. Пеликан в 1872 г. доказал, что предстательная железа при оскоплении до наступления половой зрелости не развивается, а при оскоплении после наступления половой зрелости атрофируется. В 1892—1893 гг. Ф. И. Синицын, исходя из взаимосвязи между развитием яичек и предстательной железы, лечил А. п. ж. кастрацией; Б. В. Ключарев, В. П. Коноплев и Л. М. Шабад подтвердили появление эндокринных расстройств при инволюции половых желез.
Анатомо-морфологическое подтверждение эта теория получила после микроскопического изучения срезов предстательной железы [Жиль Берне (S. Gil Vernet)], эмбриологических исследований.
Анатомо-морфологические исследования методом трахископии блоков предстательной железы по М. А. Барону (задний отдел мочеиспускательного канала, шейка мочевого пузыря) показали, что предстательная железа является органом разнородного строения. В ней сосуществуют разные железистые образования, чувствительные к гормональным влияниям неодинаковой природы.
В предстательной железе (см.) в практическом отношении принято различать: верхнюю, или переднюю, — краниальную часть и нижнюю, или заднюю, — каудальную часть; с возрастом различие строения этих частей выявляется отчетливее (рис. 1 и 2). Аденома развивается в краниальной части, а рак — в каудальной. Аденома и рак предстательной железы могут сосуществовать у одного и того же больного одновременно.
Патологическая анатомия. Предстательная железа при аденоме увеличена; вес ее может достигать 80—100 г и более. Микроскопически выделяют железистую, фиброзно-мышечную и смешанную формы А. п. ж. Аденоматозные узлы построены из тесно расположенных ветвистых желез, образующих многочисленные крипты и сосочковые выросты. Железы выстланы 1—2 слоями клеток высокого призматического эпителия. В просвете желез — сгустившийся секрет, амилоидные тельца, скопления лейкоцитов. Строма узлов состоит из зрелой фиброзно-мышечной ткани, бедной клеточными элементами. Встречаются лейкоцитарные и лимфо-гистиоцитарные инфильтраты, абсцессы, очаги некроза.
При фиброаденоматозных структурах узлы состоят из редко разбросанных железистых элементов трубчато-альвеолярного строения. Строма узлов богата клетками типа фибробластов. Тубулярная аденома встречается редко. Узлы обычно единичные; они построены из извилистых или выпрямленных трубочек, выстланных одним рядом высоких призматических клеток с бледно окрашивающейся цитоплазмой и базально расположенными ядрами. Ядра гиперхромные без фигур деления.
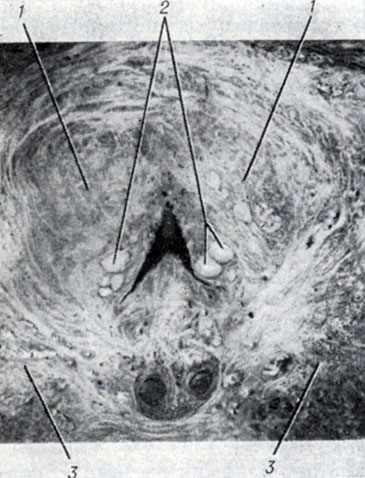
Рис. 1. Предстательная железа: 1 — краниальная часть; 2 — первичные элементы аденомы предстательной железы; 3 — каудальная часть предстательной железы
Фиброзно-мышечные узлы, сфероиды, можно видеть почти во всех случаях наряду с узлами железистого строения. Эти узлы, как правило, множественные, редко превышают 1—2 см в диаметре. Они состоят из богатой клеточными элементами волокнистой ткани, напоминающей строму предстательной железы эмбриона; чаще в них преобладают клетки мышечного типа. В толще таких узлов можно видеть примитивно построенные трубочки, выстланные плоским, кубическим, реже однорядным высоким призматическим эпителием.
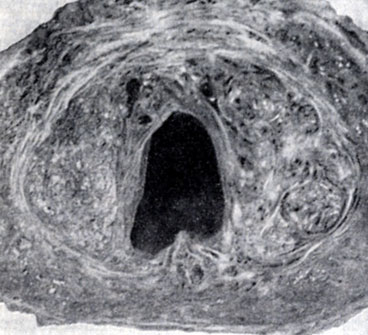
Рис. 2. Двойственное строение предстательной железы у мужчины старше 70 лет. Краниальная часть предстательной железы окружает зияющий мочеиспускательный канал; в ней видны аденоматозные узлы (сфероиды). Каудальная часть представляется несколько сдавленной
Клиническая картина. Большинство урологов различает в клиническом течении А. п. ж. три стадии; нек-рые — четыре стадии (выделив IV стадию из III): I стадия — предвестников (начальных стертых симптомов), II стадия — гиперемии (период дизурии и дистонии), III стадия — неполной хронической задержки мочи (период остаточной мочи), IV стадия — парадоксальной ишурии (период неполной задержки мочи с растяжением сфинктеров мочевого пузыря).
I стадия (преклиническая) наблюдается чаще у больных в возрасте 50—60 лет, страдавших ранее нарушениями кровообращения моче-половой системы (на почве перенесенных инфекций). Известно, что более чем у трети мужчин свыше 35 лет в предстательной железе и семенных пузырьках возникают застойные явления и инфекция [Лидер (A. J. Leader)]. В возрасте после 50 лет с развитием А. п. ж. возникают ранние симптомы в виде незначительных нарушений акта мочеиспускания, неприятных ощущений в промежности, внизу живота, в заднем отделе мочеиспускательного канала. Эта ранняя симптоматика объясняется предшествующей А. п. ж. фазой гистиоцитарной инфильтрации в рефлексогенной зоне внутри пузырного треугольника, к-рая действует как раздражающий фактор.
Ранним признаком А. п. ж. может быть возникшее после 50 лет преждевременное семяизвержение, а также гемоспермия. При последней необходимо исключить рак предстательной железы.
II стадия — стадия дизурии. Появляется учащенное мочеиспускание вначале ночью, позднее и днем. Типичным для этой стадии является симптом повелительного позыва, к-рый отличается от аналогичного симптома при цистите и заднем уретрите тем, что он не сопровождается болезненностью и помутнением мочи, но интенсивность его бывает очень велика. Повелительный позыв ведет к неудержанию мочи. Появление неудержания мочи после 50 лет часто указывает на А. п. ж.
Периодически дизурические явления могут ослабевать, даже исчезать, но с ростом А. п. ж. нарастают. Присоединяющаяся инфекция усиливает дизурию. Появляется затрудненное мочеиспускание: вначале после сна, продолжительного сидения, переполнения мочевого пузыря. Застой в венозной системе таза, вызванный запорами, охлаждением тела и особенно нижних конечностей, злоупотреблением алкоголем, половыми излишествами, усиливает затруднение акта мочеиспускания. Слабеет струя мочи, особенно в начале акта мочеиспускания, тонкая струя падает отвесно вниз (больной мочится себе на ноги), разбрызгивается и пачкает белье. Усиливается ночная поллакиурия и полиурия.
При подозрении на А. п. ж. следует измерять количество мочи и подсчитывать число мочеиспусканий, т. к. поллакиурия во второй половине ночи является важным симптомом А. п. ж. Общее состояние больного в I и II стадиях развития А. п. ж. остается удовлетворительным, за исключением тех случаев, когда ночная поллакиурия нарушает сок больного и он становится нервным, раздражительным, жалуется на усталость, невозможность сосредоточиться. Доказательством того, что заболевание находится во II стадии, является отсутствие остаточной мочи. В конце II стадии появляется гипертрофия мышечной стенки мочевого пузыря и трабекулярность ее в результате реакции на повышенное внутрипузырное давление, нарушение тонуса в области шейки мочевого пузыря и заднего отдела мочеиспускательного канала. Все эти явления нарастают в III стадии.
III стадия — стадия неполной хронической задержки мочи. Переход II стадии в III может проходить малозаметно для больного, но объективно всегда выражается наличием остаточной мочи, количество к-рой неуклонно нарастает. В III стадии заболевания страдают все вышележащие органы мочевого аппарата: тонус детрузора ослабевает, гипертрофия сменяется истончением стенки пузыря, мышечные волокна растягиваются и появляются многочисленные мелкие ложные дивертикулы. Особенно быстро наступает декомпенсация стенки пузыря при увеличении так наз. средней доли железы, к-рая как бы перекрывает путь к выделению мочи (рис. 3). Растущая вверх и кзади А. п. ж. крючкообразно приподнимает и сдавливает юкставезикальные отделы мочеточников, что хорошо видно (симптом «рыболовного крючка») на экскреторной урограмме.
Недостаточное опорожнение мочевого пузыря приводит к расширению мочеточников и почечной лоханки; почечные сосочки уплощаются, почечная паренхима истончается от давления, что приводит к тяжелым нарушениям функции почек, исходом чего может явиться уремия (см.). Вначале почка утрачивает способность концентрировать мочу и ей необходимо для выделения шлаков большое количество жидкости, позднее страдает способность разведения. III стадия длится годами; явления растяжения нарастают так медленно, что больной свыкается со своим состоянием, не ощущая увеличивающегося количества остаточной мочи. Это объясняется тем, что вместе с уменьшением сократительной способности пузыря снижается его чувствительность. Постепенно пузырь растягивается и может содержать 1,5—2 л мочи; напряжение скопившейся в мочевом пузыре мочи преодолевает сопротивление сфинктеров, и моча начинает непроизвольно выделяться по каплям. Заболевание переходит в следующую стадию.
IV стадия — период парадоксальной ишурии (см.), т. е. парадоксальной задержки мочи или «задержание с недержанием». В этом периоде выражена почечная недостаточность с явлениями интоксикации, и как следствие этого возникают жел.-киш. расстройства. Больным часто ставят ошибочные диагнозы: гастрит, холецистит, энтероколит, рак желудка. Одновременно или несколько раньше развивается жажда (полидипсия), являющаяся результатом азотемии. Обезвоживание ведет к резкому исхуданию. Токсическое угнетение функции печени проявляется желтушностью кожных покровов. С развитием заболевания увеличивается угнетение обезвреживающей функции печени. Спустя 10—15 дней после цистостомии функциональная деятельность печени значительно улучшается (А. Я. Пытель).
Указанные выше факторы (обезвоживание, токсическое угнетение функции печени, расстройства жел.-киш. тракта), а также отвращение к пище, сердечно-сосудистые нарушения у определенной группы больных маскируют симптомы мочевой обструкции, что побуждает нек-рых урологов объединить эту группу под названием скрытого («немого») простатизма. При этом ранние пузырные симптомы остаются незамеченными.
Осложнения. Острая задержка мочи — наиболее частое тяжелое осложнение при А. п. ж., наступающее чаще во II и III стадиях заболевания. Она возникает в результате острой гиперемии тазовых органов (при злоупотреблении алкоголем, переохлаждении, переутомлении, длительной задержке мочеиспускания, длительном нахождении в положении сидя или лежа), нередко у пожилых людей, вынужденных длительно находиться в постели во время сердечно-сосудистых кризов, а также при назначении мочегонных средств. Чем раньше будет проведена катетеризация (см.), тем скорее восстановится функция мочевого пузыря.
Возникшая во II стадии острая задержка мочи может не повторяться длительное время после катетеризации; в III стадии заболевания она может быть стойкой и потребовать оперативного лечения.
Застойные явления в мочевом пузыре и вышележащих мочевых путях способствуют развитию инфекции, особенно у больных, подвергшихся катетеризации. Цистит (см.) - крайне частое и рецидивирующее осложнение. Тяжелым осложнением является пиелонефрит (см.), наблюдающийся почти у половины больных, страдающих А. п. ж. Нередко наблюдаются воспалительные процессы в аденоматозно измененной железе — аденомит, а также эпидидимит (см.) и деферентит (см.). Для профилактики последних больным А. п. ж., нуждающимся в катетеризации, рекомендуют проводить вазорезекцию (см.).
Обследование больного. При изучении анамнеза следует ознакомиться с наследственностью больного, так как А. п. ж. нередко наблюдается у мужчин одной семьи. Важно выявить бывшие половые инфекции: сифилис может привести к табесу, маскирующему явления простатизма и требующему специального неврологического' исследования; гонорея, перенесенная в юности, может привести к образованию стриктур уретры.
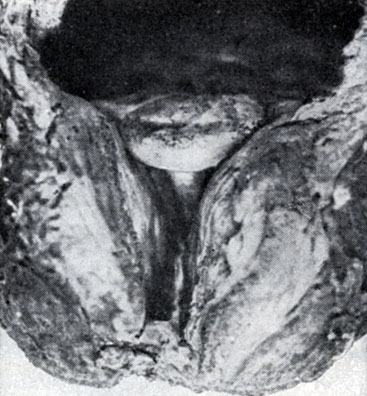
Рис. 3. Грибовидная средняя доля предстательной железы, являющаяся как бы втулкой, перекрывающей мочевую струю
Половая функция при А. п. ж. в той или иной степени нарушается. В ранней стадии заболевания может наблюдаться повышенное половое возбуждение. По мере увеличения обструкции сексуальные интересы и способности падают или совершенно исчезают, но могут появиться вновь после аденомэктомии.
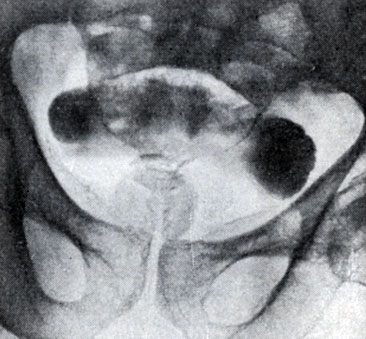
Рис. 4. Внутрипузырная аденома предстательной железы (лакунарная цистограмма)
Общий вид больного, состояние его кожи, желтушность, сухость и морщинистость подтверждают обезвоживание и наличие далеко зашедшей токсемии.
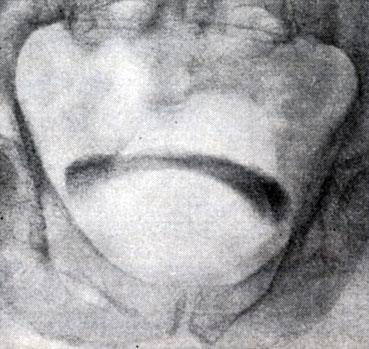
Рис. 5. Симптом «берета» (лакунарная цистограмма)
Местное исследование при А. п. ж.: осмотр и пальпация живота, перкуссия живота в надлобковой области, пальцевое исследование предстательной железы. Затем определяют остаточную мочу, проводят рентгенологическое исследование, цистоскопию, исследование функции почек, биохимическое исследование крови.
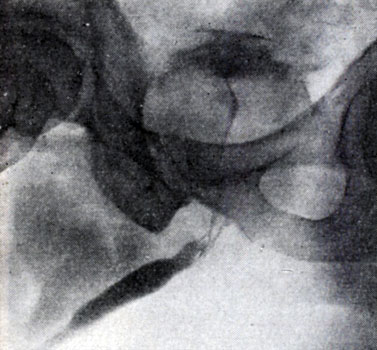
Рис. 6. Симптом «удлинения мочеиспускательного канала» (уретроцистограмма)
В поликлинике следует проводить двухстаканную пробу (см. Стаканные пробы), клиническое и бактериологическое исследование мочи, крови на остаточный азот, исследование per rectum, определение остаточной мочи катетеризацией (последнее исследование можно совместить с рентгенографией), все виды рентгенографического исследования (пневмоцистографию, лакунарную цистографию, уретроцистографию). Экскреторную урографию в поликлинических условиях можно производить больным с удельным весом мочи не ниже 1,012—1,015, с нормальным или слегка повышенным содержанием остаточного азота, при нормальном артериальном давлении. Больных старше 65 лет, ослабленных больных, больных в III—IV стадиях заболевания следует обследовать в стационарных условиях. При хронической задержке мочи или при острой полной задержке мочи в надлобковой области определяется грушевидной формы образование — безболезненное, мягко-эластической консистенции. Принадлежность этого образования к мочевому пузырю подтверждается при катетеризации. Перкуссию проводят после акта мочеиспускания; в норме мочевой пузырь сокращается настолько, что уходит глубоко за symphisis pubica, и тогда над последним определяется тимпанический звук; притупление перкуторного звука указывает на наличие остаточной мочи. Перкуссией можно определить пузырь при содержании в нем 300 мл мочи.
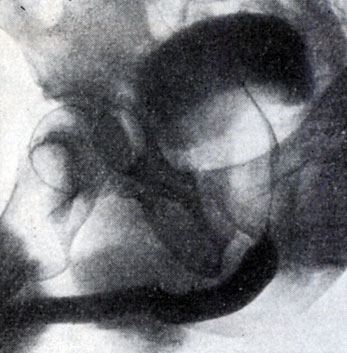
Рис. 7. Симптом «клинка сабли»; дно мочевого пузыря приподнято, виден удлиненный задний отдел мочеиспускательного канала (уретроцистограмма)
Ректальное пальцевое исследование А. п. ж. проводят в коленно-локтевом положении пациента или в положении на правом боку с согнутыми в коленях и плотно притянутыми к животу бедрами. В последнем случае врач стоит со стороны лица больного и лицом к нему. Исследование следует проводить после мочеиспускания или катетеризации мочевого пузыря. При А. п. ж. размеры долей ее увеличиваются равномерно или асимметрично, срединная бороздка может быть сглажена, верхний край железы при сильном ее увеличении недоступен для пальцевого исследования; консистенция железы бывает мягко-железистой, или плотновато-фиброзной. Если консистенция весьма плотная и очаги уплотнения отличаются хрящевой или деревянистой плотностью, предполагают рак. При А. п. ж. слизистая оболочка прямой кишки над предстательной железой всегда подвижна, при раке (особенно далеко зашедшем) малоподвижна, грубоскладчата и может давать ощущение легкой крепитации. Чувствительность предстательной железы при ее аденоме невелика, усиливается при воспалительных изменениях.
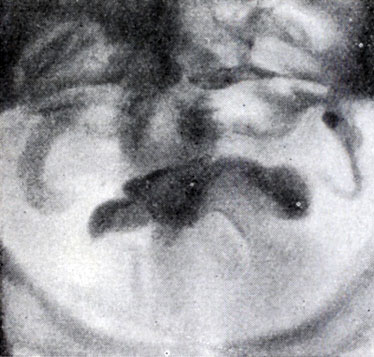
Рис. 8. Симптом «рыболовного крючка»; юкставезикальные отделы мочеточников значительно приподняты кверху (экскреторная урограмма)
Рентгенологическое исследование. Применяют экскреторную урографию, цистографию и уретроцистографию; наиболее рациональна лакунарная уретроцистограмма по Кнайзе и Шоберу (рис. 4). Кислород, введенный по катетеру в количестве 150—200 мл, растягивает мочевой пузырь в виде купола. Введенное вслед за кислородом жидкое контрастное вещество (20% раствор сергозина в количестве 20 мл) располагается в области дна мочевого пузыря, выявляя внутрипузырный рост А. п. ж. Этим методом определяют ряд типичных рентгенологических симптомов: «берета» (рис. 5), удлинения мочеиспускательного канала (рис. 6), «клинка сабли» (рис. 7), приподнятого дна.
Экскреторная урография, помимо определения функции почек, указывает на состояние нижних отрезков мочеточников, к-рые крючкообразно приподнимаются кверху, давая изображение «рыболовного крючка» (рис. 8). Рентгенологическое исследование выявляет также сопутствующие заболеванию камни и дивертикулы.
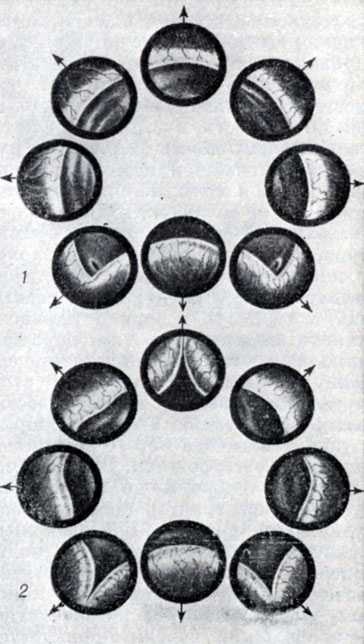
Рис. 9. Изменения шейки мочевого пузыря при аденоме предстательной железы; симптом «занавески» — выбухание средней (1) и боковых (2) долей (цистоскопическая картина)
Эндоскопические методы исследования — цистоскопию (см.), уретроскопию (см.) — следует проводить только при гематурии, подозрении на опухоль мочевого пузыря или для дифференциальной диагностики в неясных случаях. Уретроскопия показана в ранней стадии заболевания и не у пожилых, больных. При цистоскопии выявляются выбухания переходной складки в виде занавески (рис. 9), определяется средняя доля в виде барьера, уточняется наличие камней и сопутствующих заболеваний — цистита, язвы, папилломы. Во II и III стадиях заболевания цистоскопия затруднительна, может быть причиной развития инфекции, возникновения простатита и эпидидимита. Поэтому в последние годы большинство урологов предпочитает проводить цистоскопию в операционной перед операцией.
Функциональное исследование почек необходимо проводить во всех случаях А. п. ж. независимо от метода лечения (консервативного или оперативного). Проводят исследование удельного веса мочи, пробу Зимницкого (см. Зимницкого проба), экскреторную урографию, суммарную индигокарминовую пробу с катетером.
Окраска мочи через 6—8 мин. после внутривенного вливания индигокармина является нормой. Проба Зимницкого у больных с хрон. задержкой мочи имеет свои особенности: остаточная моча должна быть выведена утром в день исследования, т.к. она не входит в сумму суточного диуреза.
К концу пробы (через 24 часа) вновь выводят остаточную мочу; количество последней присоединяют к суточному количеству мочи.
При полной задержке мочи функциональные пробы проводят при наличии постоянного катетера. Пробы с разведением и концентрацией применяются редко. Колебания удельного веса мочи начиная с 1,015 и выше являются показателем хорошей функции почек. Постоянно низкий удельный вес мочи в пределах 1,008—1,010 указывает на почечную недостаточность.
Функциональное состояние почек оценивают также по определению в крови остаточного азота или мочевины. При повышенных, нарастающих цифрах остаточного азота крови (свыше 80 мг %) следует рекомендовать наложение надлобкового свища как первый этап аденомэктомии.
Диагноз основывается на данных вышеизложенных методов исследования. Диагностика должна быть локальной и функциональной. Для оценки последней следует пользоваться не одним, а несколькими методами функционального исследования.
Дифференциальная диагностика. А. п. ж. следует отличать от рака, острого простатита, туберкулеза, а также исключить заболевания, нарушающие отток мочи: воспалительную или травматическую стриктуру мочеиспускательного канала, обтурацию его камнем, опухоль шейки мочевого пузыря. Причиной нарушения акта мочеиспускания могут быть заболевания ц. н. с.; при последних отсутствуют или уменьшены позывы к мочеиспусканию при переполненном мочевом пузыре. Следует помнить о возможности А. п. ж. у больных с неврогенным поражением мочевого пузыря. Тщательно собранный анамнез, специальное неврологическое исследование, а также контрастная цистография (башенный мочевой пузырь) позволяют установить правильный диагноз.
Прогноз. А. п. ж. развивается медленно. Временами развитие заболевания как бы приостанавливается, в редких случаях наблюдается инволюция А. п. ж. В I и II стадиях заболевание не представляет опасности; консервативная терапия в течение длительного периода поддерживает удовлетворительное состояние больных. В III и IV стадиях при наличии остаточной мочи, понижении функции почек и присоединившейся инфекции возникает опасность уремии, уросепсиса. Особенно неблагоприятен прогноз в случаях молниеносного уросепсиса, развившегося у больных с наличием обструкции. В III и IV стадиях заболевания проведенное оперативное лечение дает удовлетворительные результаты.
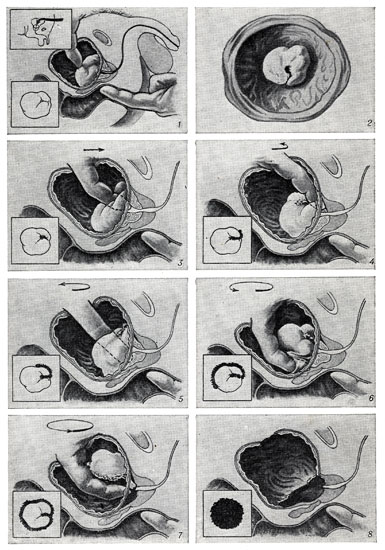
Рис. 10. Одномоментная чреспузырная аденомэктомия по Федорову — Фрейеру (слева внизу — схемы): 1 — указательный палец левой руки введен в прямую кишку и приподнимает аденому укверху; указательный палец правой руки введен во внутреннее отверстие мочеиспускательного канала (слева вверху — схема введения пальца через операционное отверстие в брюшной стенке и мочевом пузыре); 2 — аденома предстательной железы, вид сверху, в центре аденомы — внутреннее отверстие мочеиспускательного канала; 3 — указательный палец правой руки движением вперед разрывает комиссуру; 4—7 — этапы выделения аденомы из капсулы: слева (4), сбоку (5), сзади (6), выделение нижнего полюса до мочеиспускательного канала, который надрывают (7); 8 — аденома выделена и удалена, видно ее ложе
Лечение. Консервативная терапия включает гигиенический режим, диету, медикаментозное лечение и местные физиотерапевтические процедуры. Больные должны избегать общего охлаждения, особенно охлаждения и промачивания ног, длительного сидения и т. д., что вызывает гиперемию и застойные явления в органах таза. Не следует также передерживать мочу; перерастяжение мочевого пузыря может привести к полной острой задержке мочи. Исключительно важное значение имеет состояние жел.-киш. тракта: запоры усиливают дизурию, способствуют инфекции и задержке мочи.
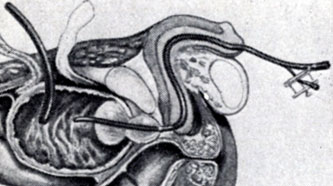
Рис. 11. Гемостаз катетером с баллоном типа Померанцева—Фолея (введен через уретру)
При запорах назначают легкие слабительные и соответствующую диету. Следует избегать назначения алоэ и Folia sennae, вызывающих гиперемию прямой кишки. Диета может быть не очень строгой. Полностью исключают перец, горчицу, консервы и копчености. Поваренная соль не запрещается. Мясо ограничивают лишь в случаях появления уратов в моче или образования мочекислых мочевых камней. Очень полезны молочные продукты, кроме молока, вызывающего вздутие кишечника. Молоко следует рекомендовать с чаем или кофе. Мясные блюда рекомендуют в первую половину дня. После 6 час. вечера прием пищи и жидкости должен быть ограничен, а за 2—3 часа до сна вовсе нежелателен. Слабощелочные минеральные воды не запрещаются, но направлять больных на водные курорты не рекомендуется, т. к. водные нагрузки вызывают слабость детрузора и способствуют задержке мочи.

Рис. 12. Операция Харриса—Гринчака с ушиванием ложа: 1 — наложение гемоста-тических швов; 2 — наложение поперечного шва на ложе предстательной железы 3 — наложение второго поперечного шва, закрывающего ложе предстательной железы
Во II—IV стадиях заболевания полностью запрещаются алкогольные напитки; пиво и бродильные напитки также должны быть полностью исключены как усиливающие поллакиурию.
Медикаментозное лечение и местные процедуры уменьшают гиперемию и улучшают общее состояние, особенно при наличии инфекции в мочевых органах. При дизурии хорошо действует папаверин в свечах: Papaverini hydrochloric! 0,02—0,05; Extr. Belladonnae 0,02; Butyri Cacao q. s.; M. f. supp., no 1 свече 1—2 раза в день. К этому составу можно добавить амидопирин. Хорошо действуют теплые микроклизмы с антипирином (на 100 мл теплой воды 0,5 г антипирина). Микроклизмы надо применять ежедневно в течение 10—15 дней 1—2 раза в день.
Массаж предстательной железы показан при аденоме, осложненной хроническим простатитом; легкий массаж уменьшает кровенаполнение и прекращает боли.
Медикаментозное лечение антибиотиками и сульфаниламидами применяют при сопутствующем цистите и пиелонефрите. После выявления флоры мочи путем посева и определения ее чувствительности назначают соответствующие антибиотики (пенициллин, стрептомицин, биомицин), растворимые сульфаниламиды (сульфапиридазин по 0,5 г 1—2 раза в день) или другие препараты (фурадонин 0,1 г 3 раза в день, фурагин 0,05 г 6 раз в день, неграм, невиграмон по 0,5-1,0 г 4 раза в день, 5-НОК по 0,1 г 4 раза в день). Как антибиотики, так и химиотерапевтические препараты следует менять, учитывая возникновение резистентности к ним.
При осложняющем А. п. ж. цистите мочевой пузырь промывают по катетеру слабыми (1:5000, 1:10000) растворами нитрата серебра, фурацилина, этакридина (риванола). При большом количестве гноевидной мочи следует тщательно промыть мочевой пузырь теплым изотоническим раствором хлорида натрия или дистиллированной водой с последующим введением 15—20 мл 1% раствора колларгола, 2% раствора протаргола или 20—25 мл 3—5% синтомициновой эмульсии.
Гормональное лечение больных А. п. ж. — паллиативный метод.
Андрогенную гормонотерапию можно применять лишь в начальных стадиях А. п, ж., когда оперативное вмешательство противопоказано или еще не показано. После 65—70 лет лечение малыми ж средними дозами эстрогенов более эффективно и может давать временное улучшение.
Хорошие результаты отмечены при применении микрофоллина и хлор-трианизена курсами по 15 дней с 15-дневными перерывами (микрофоллин в таблетках по 0,05 мг 2—3 раза в день под язык или хлортрианизен в таблетках по 0,012 г 3 раза в день).
Большие дозы эстрогенов могут вызывать обострение сердечно-сосудистых расстройств.
Радикальным является только хирургическое лечение. Показания к операции зависят от стадии заболевания: появление остаточной мочи, упорная инфекция, рецидивирующие приступы задержки мочи, гематурия, множественные камни запростатического пространства, резкое учащение ночного мочеиспускания, нарушающего сон, — все эти симптомы указывают на необходимость операции.
Противопоказаниями к одномоментной аденомэктомии являются тяжелые формы почечной (азотемия, гипоизостенурия) или сердечной недостаточности, аневризма аорты, далеко зашедшие формы атеросклероза мозговых сосудов, легочное сердце.
Противопоказанием является также обострение хронического пиелонефрита и цистита. Многие из этих противопоказаний являются временными, и больной может быть подготовлен к операции соответствующим лечением. С целью предупреждения послеоперационной эмболии необходимо выявлять и лечить расширение вен нижних конечностей; при наличии таковых рекомендуется в предоперационном периоде, во время операции и в послеоперационном периоде бинтовать эластическим бинтом нижние конечности.
Применяют следующие типы оперативного лечения.
1. Двухмоментная чреспузырная операция по Хольцову. Эта операция показана ослабленным больным с плохой почечной функцией, когда требуется длительное дренирование мочевых путей. Первый этап — наложение надлобкового свища на срок, необходимый для улучшения функции почек (от 3 нед. до 6 мес). Второй этап — чреспузырная энуклеация аденомы. Недостаток этого типа операции — необходимость оставления дренажа на длительный срок.
2. Одномоментная чреспузырная аденомэктомия по Федорову—Фрейеру (рис. 10). Эта операция отличается простотой подхода; летальность при ней около 2,0% . Она дополнена рядом приемов, направленных на обеспечение гемостаза путем наложения швов на края простатического ложа или ушивания его. Гемостаз при этой операции обеспечивается также применением катетера с баллоном типа Померанцева—Фолея (рис. 11). Уменьшение крово-потери ведет к уменьшению таких послеоперационных осложнений, как сепсис или почечная недостаточность.
3. Операция по методу Харриса—Гринчака (рис. 12) заключается в ушивании простатического ложа после аденомэктомии под контролем глаза вокруг предварительно введенного катетера: удалив ткани, оставшиеся после энуклеации, на края простатического ложа накладывают швы бумеранговой иглой или обычной значительно изогнутой иглой на длинном иглодержателе. Если кровотечение полностью остановлено, пузырь может быть ушит наглухо; в нижний угол раны на 2 суток вводят небольшой резиновый или марлевый выпускник. Постоянный катетер обеспечивает эвакуацию мочи в течение 10 дней. Этот метод дает хорошие результаты при тщательном послеоперационном уходе, особенно в первые 2 суток после операции: каждые 2 часа пузырь промывают теплым изотоническим раствором хлорида натрия или 3,8% раствором лимоннокислого натрия для предотвращения образования кровяных сгустков.
4. Позадилобковая аденомэктомия (рис. 13) впервые предложена А. Т. Лидским и разработана Миллином (Т. Millin). Операция эта длительное время конкурировала с операцией Харриса.
В наст. время ее применяют реже из-за наблюдавшихся осложнений — до 15% . Больного укладывают в положение Тренделенбурга с разведенными ногами; подход к предстательной железе осуществляется через вертикальный, или поперечный надлобковый разрез. Брюшинную переходную складку отводят вверх; позадилобковую клетчатку осторожно отводят вниз и латерально, избегая обнажения задней поверхности лобкового сочленения. Большие вены, лежащие в фасции на передней стороне предстательной железы, рассекаются между лигатурами. Собственную капсулу предстательной железы вскрывают поперечным разрезом на 1 см ниже шейки мочевого пузыря.
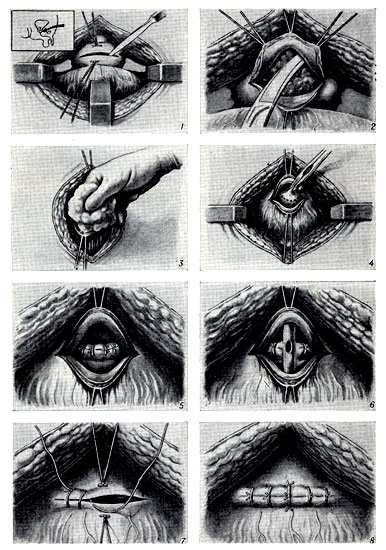
Рис. 13. Позадило5ковая аденомэктомия по Лидскому—Миллину: 1 — разрез капсулы предстательной железы (слева вверху — схема разреза для доступа к аденоме); 2 и 3 — выделение аденомы: передней и боковых поверхностей (2), средней доли (3); 4 — резекция шейки мочевого пузыря; 5 — гемостаз шейки мочевого пузыря; 6 — введение постоянного катетера; 7 — наложение шва на разрез капсулы; 8 — второй этаж швов, погружающих предыдущий
А. п. ж. удаляют из капсулы частично длинными кривыми ножницами, частично пальцем, выделяя ее вплоть до стенки мочевого пузыря; пересечением центральной части мочеиспускательного канала у самой шейки мочевого пузыря удаляют опухоль.
Для предупреждения обструкции после аденомэктомии иссекают манжетку слизистой оболочки из задней дуги шейки мочевого пузыря. Гемостаз обеспечивают диатермией, а также наложением постоянного шва на рану в простатической капсуле; последнее очень важно. После тщательного гемостаза через мочеиспускательный канал в мочевой пузырь вводят катетер № 18—22 (по Шаррьеру) с большими отверстиями на конце. Над катетером послойно ушивают рану, в нижний ее угол на 48 час. вводят резиновый выпускник.
Пузырь промывают горячим физиологическим раствором и заполняют на 1 час 3,8% раствором лимоннокислого натрия.
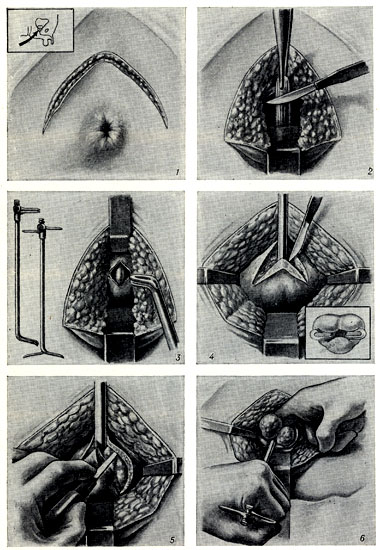
Рис. 14. Промежностная аденомэктомия по Янгу: 1 - дугообразный разрез кожи и подкожной клетчатки промежности (слева вверху - схема разреза для доступа к аденоме); 2 - пересечение центрального сухожильного тяжа позади луковицы мочеиспускательного канала; 3 - рассечение мочеиспускательного канала над катетером у вершины предстательной железы; виден трактор Янга, подготовленный для введения в мочевой пузырь (слева общий вид трактора Янга в открытом и закрытом виде); 4 - рассечение капсулы аденомы (справа внизу - положение трактора Янга в мочевом пузыре); 5 - первый момент выделения левой боковой доли аденомы; 6 - последний момент выделения обеих долей аденомы
5. Промежностную аденомэктомию по Янгу (рис. 14) в наст, время почти не применяют из-за опасности возникновения осложнений: недержания мочи, промежностных свищей, импотенции. Возникновение этих осложнений при промежностном подходе вполне объяснимо, т. к. аденому удаляют через каудальную зону простаты, тесно связанную с тканями наружного сфинктера.
6. Трансуретральную резекцию чаще проводят электрохирургическим методом; применяют ее при нарушениях оттока мочи из мочевого пузыря, обусловленных аденомой или раком предстательной железы, склерозом или опухолью шейки мочевого пузыря. Противопоказания: сужение мочеиспускательного канала, исключающее возможность проводить инструмент в мочевой пузырь, недостаточная емкость мочевого пузыря, выраженная почечная недостаточность.
Трансуретральную электрорезекцию можно проводить под местной инфильтрационной анестезией по А. В. Вишневскому, внутривенным или ингаляционным наркозом. Операция заключается в иссечении тканей, суживающих шейку мочевого пузыря; ее производят специальным инструментом — резектоскопом. Он представляет собой эндоскопический прибор, снабженный подвижным петлеобразным электродом, при помощи к-рого срезают полуцилиндрические куски патологической ткани. Электрорезекцию проводят под непрерывным током жидкости через промывную систему. С этой целью рекомендуется использовать изотонические растворы глюкозы, мочевины [А. М. Няньковский, Мадсен (P. Madsen)].
Техника операции: резектоскоп с обтуратором вводят в мочевой пузырь; обтуратор удаляют, а на его место после частичного наполнения пузыря вводят электрод и оптическую систему; присоединяют вводы осветительного и коагулирующего тока, а также промывной системы; ток высокой частоты включают (оператор или помощник) при помощи ножной педали в момент обратного движения электрода. Срезаемые тканевые цилиндры удаляют обратным током жидкости. При значительном кровотечении кровоточащие участки коагулируют при помощи специального электрода-валика. Для достижения положительного результата делают от 10 до 50 срезов. После электрорезекции в мочевой пузырь вводят на 3—7 дней постоянный катетер-баллон, через к-рый 3—4 раза в день промывают мочевой пузырь.
Наиболее частым осложнением трансуретральной резекции является кровотечение. Помимо электрокоагуляции, с целью гемостаза применяют гемотрансфузии, в более тяжелых случаях может возникнуть необходимость эпицистостомии с тампонадой шейки или аденомэктомии.
Для профилактики кровотечения рекомендуется применять локальную гипотермию путем охлаждения промывной жидкости (до t° +2°) с добавлением к ней сосудосуживающих веществ (адреналина, норадреналина). При использовании для наполнения и промывания мочевого пузыря дистиллированной или кипяченой воды могут наблюдаться нарушения электролитного равновесия, внутрисосудистый гемолиз. Описаны случаи олигурии и анурии.
Погрешности в технике операции могут привести к перфорации стенки мочевого пузыря; при этом наблюдается несоответствие количества вводимой и вытекающей жидкости во время промывания мочевого пузыря. Если операцию проводят под местной анестезией, больной при перфорации стенки пузыря испытывает острую боль внизу живота. Лечение этого осложнения: срочное наложение надлобкового свища с дренированием околопузырного пространства. При подозрении на внутрибрюшную перфорацию показана ревизия брюшной полости.
После трансуретральной электрорезекции в случае повреждения наружного сфинктера мочевого пузыря иногда возникает недержание мочи, что может потребовать сложных пластических операций.
С 1964 г. значительное распространение получает метод криохирургии предстательной железы. С помощью специального инструмента замораживают предстательную железу, содержащую аденоматозные или раковые узлы (рис. 15).
Наиболее широко применяется криотермический прибор Linde CE-4 cryosurgery system. Основной частью его является специальный криозонд, смонтированный в виде катетера № 25 по Шаррьеру, в к-ром циркулирует жидкий азот. Рабочая замораживающая поверхность соответствует простатической части мочеиспускательного канала, а нерабочая изолирована таким образом, что опасность замерзания других отделов мочеиспускательного канала и мочевого пузыря надежно устранена. Криодеструкция обычно происходит при t° от —120 до —190° в течение 2—5 мин.
После применения холода в течение 2 сут. развивается стадия острого отека. Затем в течение недели-стадия коагуляционного некроза с аутолизом клеток, а затем стадия заживления — от 3 до 6 мес.
Учитывая, что основным недостатком криозондов является невозможность применения их под контролем зрения, Рейтер (H. J. Renter) предложил проводить визуальный контроль с помощью особого цистоскопатрокара, вводимого в мочевой пузырь путем надлобковой пункции. Криохирургическая операция показана тяжелобольным, к-рым противопоказана аденомэктомия или трансуретральная резекция (примерно 5—10% случаев). При криохирургии простаты могут быть осложнения: поздние кровотечения, пиелонефрит, свищи мочеиспускательного канала, остеит лобковых костей.
В послеоперационном периоде при всех типах оперативных вмешательств могут возникнуть осложнения.
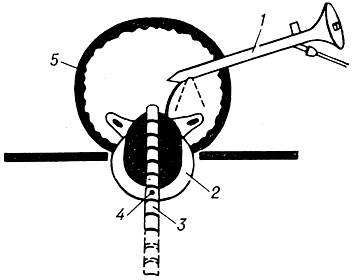
Рис. 15. Криохирургия предстательной железы (схема): 1 — трокарцистоскоп; 2 — предстательная железа (так наз. хирургическая капсула на рисунке — белая); 3 — градуированный криотермический инструмент; 4 — контрольная «пуговка» на инструменте (показывает границу задней части мочеиспускательного канала); 5 — мочевой пузырь
Особенно опасна эмболия легочной артерии. - Раннее вставание является профилактикой этого осложнения. Вторичное септическое кровотечение из простатического ложа является грозным послеоперационным осложнением. Оно возникает обычно на 7—10-й день после операции. На 2—3-й сутки после аденомэктомии моча очищается от примеси крови. Если этого не происходит и примесь крови сохраняется на 4—5-е сутки, то это указывает на воспалительный процесс в ложе; последний может быть причиной септического кровотечения. Если промывания мочевого пузыря горячим изотоническим раствором хлорида натрия или раствором нитрата серебра не останавливают кровотечения, показана тампонада ложа, гемотрансфузия.
Лихорадочные состояния в первые дни после операции нередко сопутствуют аденомэктомии. Длительное повышение температуры до 38—39°, потрясающие ознобы свидетельствуют о пиелонефрите или тромбофлебите околопростатического пространства. В этих случаях необходимо лечение антибиотиками и химиопрепаратами. Стриктура заднего отдела мочеиспускательного канала развивается в 3—6% случаев. Она быстро ликвидируется бужированием. Недержания мочи при правильно проведенной чреспузырной аденомэктомии не встречается. Развитие этого осложнения указывает на повреждение каудального отдела предстательной железы и волокон наружного сфинктера; требуется длительное лечение бужированием, промывание мочевого пузыря в ближайшие сроки после операции, позднее — массаж простаты, физиотерапия. Длительно не заживающие надлобковые мочевые свищи требуют иссечения с послойным ушиванием тканей. Возникновение лобкового остеита (остеохондрита, асептического остеонекроза, паностита) — локализованного остеопороза лонных костей — связывают с сочетанным воздействием травмы, нейротрофических расстройств в тазовых костях, приводящих к их деминерализации. Остеит проявляется резкой болезненностью в лонном сочленении, верхних отделах бедер. В послеоперационном периоде при лобковом остеите рекомендуется постельный режим, длительное применение кортикостероидов (преднизолон по 0,005 г 2—4 раза в день, дексаметазон по 0,001 г 2—3 раза в сутки) в сочетании с антибиотиками.
Результаты лечения аденомы предстательной железы за последние годы значительно улучшились. Надлобковая аденомэктомия является основным и наиболее распространенным методом операции. Многие урологи и хирурги рекомендуют расширить показания к одномоментной операции. Летальность при ней — 3%. Позадилобковая аденомэктомия в нащей стране получила незначительное распространение из-за осложнений: тромбозов, свищей и лобкового остеита, к-рый наблюдается у 0,5—2% оперированных. Летальность при этой операции колеблется от 3% (Е. Ш. Савич) до 6% [Борхер (B. Borcher)]. Трансуретральная электрорезекция — значительный прогресс хирургического лечения А. п. ж., однако применять ее можно ограниченному числу больных с небольшой внутрипузырной и внутриуретральной аденомой. При этом вмешательстве бывают осложнения, особенно кровотечения и воспалительные процессы. Низкая летальность при этой операции (0—2%) и возможность применять ее у ослабленных стариков и лиц, страдающих сердечно-сосудистыми заболеваниями, побуждают рекомендовать более широкое применение этого метода.
Значительно изменились причины летальности при всех методах аденомэктомии: если в период с 1931 по 1948 г. основной причиной летальных исходов являлась мочевая инфекция и ее осложнения, то за последние 10—15 лет главной причиной послеоперационной летальности является тромбоз и эмболия мозговых и легочных сосудов, а также сердечно-сосудистая недостаточность. Общая летальность при всех методах аденомэктомии значительно снизилась по сравнению с первыми десятилетиями 20 в. и продолжает снижаться.
Прогрессирующее снижение летальности объясняется не только успешной борьбой с инфекцией, но и тщательной подготовкой к операции больных с сердечно-сосудистыми и другими заболеваниями,правильным выбором времени и метода операции, предртвращением тромбоэмболии и тщательным послеоперационным уходом.
См. также Предстательная железа.
Библиогр.: Бурлуй Д., Мэнеск Г. и Константинеску К. К вопросу дренирования мочевого пузыря после аденомэктомии, Румын, мед. обозр., №3, с. 63, 1971; Гудынский Я. В. О возрастных морфологических изменениях в предстательной железе. Урол. и нефрол., № 4, с. 41, 1966; Доброхотова Г. П. Продолжительность жизни и охранение трудоспособности после различных методов лечения аденомы предстательной железы, в кн.: Актуальные пробл. нефрол. и урол., под ред. С. Д. Голигорского, с. 143, Кишинев, 1964; Дунаевский Л. И. Аденома предстательной железы, М., 1959, библиогр.; Няньковский А. М. Электрорезекция при опухолях предстательной железы, М., 1972, библиогр.; Портной А. С. Хирургическое лечение аденомы и рака предстательной железы, Л., 1974, библиогр.; Пытель А. Я. Печеночно-почечный синдром в хирургии, Сталинград. 1941, библиогр.; Руководство по клинической урологии, под ред. А. Я. Пытеля, М., 1969; Русаков В. И. и Тараканов В. П. Чреспузырная аденомэктомия простаты, М., 1971, библиогр.; Сабельников И. И. Гипертрофия предстательной железы, М., 1963, библиогр.; Campbell М. Г. Principles of urology, Philadelphia — L., 1957, bibliogr.; Gil Vernet S. Patologia urogenital, v. 1, Madrid, 1953; он же, Correlaciones entre glandulas endocrinas у prostata, Urol. int. (Basel), v. 19, p. 3, 1965; он же, Biologia у patologia de la glandula prostatica, Madrid, 1972; Millin T. Retropubic urinary surgery, Edinburgh, 1947; Пачеджиев Л. Аденом на простатата и неговото лечение, Пловдив, 1970, библиогр.; Renter Н. J. Endoscopic cryosurgery of prostate and bladder tumors, J. Urol. (Baltimore), v. 107, p. 389, 1972; Urology, ed. by M. F. Campbell a. o,, Philadelphia, 1970.
Источники:
- Большая медицинская энциклопедия. Том 1/Главный редактор академик Б. В. Петровский; издательство «Советская энциклопедия»; Москва, 1974.- 576 с.
|
ПОИСК:
|
© Анна Козлова подборка материалов; Алексей Злыгостев оформление, разработка ПО 2001–2019
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://sohmet.ru/ 'Sohmet.ru: Библиотека по медицине'
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://sohmet.ru/ 'Sohmet.ru: Библиотека по медицине'